L’arthroplastie de genou : la prothèse totale de genou
De quoi s’agit-il ?
L’évolution de l’arthrose est lente et se fait progressivement vers l’aggravation.
Les examens réalisés montrent que les douleurs au niveau de l’articulation du genou correspondent à une destruction articulaire avancée. Lorsque le cartilage du genou est usé, les frottements occasionnés entre les os rendent le glissement de l’articulation difficile. Des becs osseux (ostéophytes) peuvent se former et leur apparition aggrave le blocage de l’articulation.
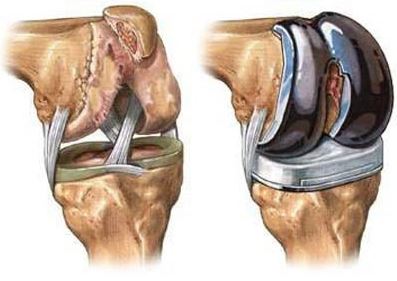
Le genou devient alors raide et douloureux.
Lorsque la douleur et le handicap deviennent insupportables, la solution va passer par la mise en place d’une prothèse totale de genou.
Le but de l’intervention est de :
- Supprimer la douleur
- Retrouver de la mobilité
- Retrouver son autonomie et améliorer la qualité de vie.
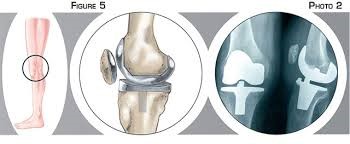
La pose d’une prothèse de genou ou arthroplastie de genou consiste à remplacer l’ensemble des surfaces articulaires du fémur de la rotule et du tibia et le cartilage endommagé par l’arthrose par des composants métalliques et plastiques à haute résistance.
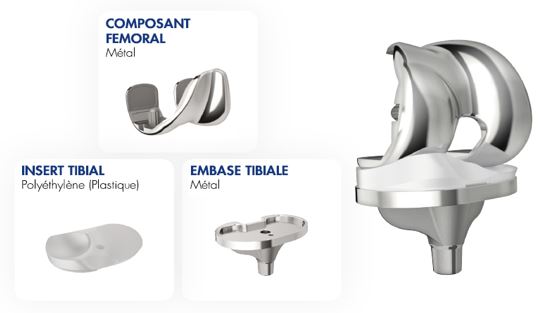
Les implants
Les surfaces articulaires du fémur et du tibia sont remplacées par des composants métalliques à haute résistance, appelés bouclier fémoral et embase tibial. Entre le bouclier fémoral et l’embase tibiale, un insert en plastique est implanté. Il remplace la fonction du cartilage tout en permettant au fémur et au tibia de venir glisser l’un sur l’autre.
La prothèse est constituée de 4 pièces distinctes
- Un implant fémoral Métallique à haute en Chrome Cobalt.
- Un implant tibial en Chrome.
- Un insert en polyéthylène qui s’interpose entre les deux pièces précédentes;
- Un bouton rotulien en polyéthylène. qui remplace la surface articulaire de la rotule si le cartilage rotulien est usé.
Le scellement des composants de la prothèse.
Il sera fonction de la qualité osseuse.
- Soit par un ciment chirurgical.
- Soit par l’utilisation d’implants sans ciment dont les surfaces permettent une tenue mécanique primaire et une repousse osseuse à leur contact. Cette ostéo-intégration s’effectuera en 3 mois.
Les voies d'abord
L’arthroplastie consiste à pratiquer une incision pour accéder à l’articulation. Le chirurgien sectionne l’extrémité inférieure du fémur et l’extrémité supérieure du tibia et prépare ces os à recevoir les implants prothétiques. La mobilité et la stabilité de l’articulation sont soigneusement vérifiées avant de procéder aux sutures de fermeture.
- La voie Mid-Vastus.
Cette technique chirurgicale permet de mettre en place les implants sans couper le quadriceps (muscle de la cuisse), ce qui est très important pour la reprise de la marche (boiterie) et le verrouillage du genou. Ce qui diminue l’impression de dérobement ou d’instabilité qui peut durer 6 semaines après l’intervention. Cette voie d’abord conservatrice est celle utilisée principalement par votre chirurgien mais elle n’est pas toujours possible.
- La voie classique Trans-quadricipitale
L’incision passe dans le sens de sa longueur dans le tendon quadricipital. Cette technique n’empêche pas le lever précoce et la marche marcher mais une sidération du muscle peut persister plusieurs semaines.
La chirurgie est réalisée au bloc opératoire sous anesthésie générale ou rachianesthésie et dure 1h à 2h.

La préparation de l'intervention
La Consultation :
Le chirurgien a évalué votre douleur et votre gêne fonctionnelle.
Il vous informe oralement de la nécessité de cette intervention chirurgicale et de son bénéfice, des détails de l’intervention, de la technique opératoire et des risques opératoires. Il vous détaille le parcours de soins dont vous allez bénéficier et les recommandations à suivre tout au long du programme.
Il vous prescrit différents examens pour juger de votre condition et garantir qu’il n’y a aucun facteur pouvant interférer avec votre opération. Les différents examens doivent être faits 3 semaines avant la chirurgie.il vous remet des prescriptions pour organiser vos suites opératoires
Les principaux :
-Un bilan sanguin
– Une consultation avec votre chirurgien-dentiste afin d’éliminer un foyer bactérien dentaire susceptible d’entraîner le passage d’un germe dans le sang et sa fixation sur la prothèse.il vous remettra un certificat
– Une consultation avec l’anesthésie. A faire Au moins 3 semaines avant l’intervention
– Une consultation cardiologique avec un électrocardiogramme à faire.
– Un examen cytobactériologique des urines.
– Des séances de rééducation avant l’intervention car il est nécessaire de vous préparer à la chirurgie et d’organiser la rééducation post-opératoire dans un cabinet de ville après l’hospitalisation.
–une prescription des soins infirmiers pour les organiser à l’avance.
– L’arrêt du tabac et la perte du poids en cas de surpoids vous seront demandés si nécessaire.
L’hospitalisation :
Elle se fait la veille de votre intervention. vous devez avoir :
– vos cannes anglaises
– vos bas de contentions
– la bétadine pour le shampoing et la douche à faire la veille et le jour de l’intervention.
Un protocole vous sera fourni le jour de la programmation.
– votre dossier administratif complet à remettre au service d’admission.
– votre dossier médical complet pour le remettre dans le service d’hospitalisation, sans oublier vos examens radiographiques.
Afin de faciliter votre préparation à l’intervention et votre séjour en hospitalisation, une check-list des prescriptions médicales et des recommandations concernant votre parcours de soin vous est remise le jour de la programmation de l’intervention. Votre participation active en tant que patient est primordiale dans le cadre du programme de Récupération Améliorée Après Chirurgie (RAAC).
Les suites opératoires
- Hospitalisation 1 à 3 jours
- Un traitement antalgique débuté dans le service.
- Pose d’une attelle A votre réveil, permettant de glacer et de comprimer votre genou. Elle sera mise en place pour une durée de 24 heures, elle permet de diminuer les saignements et les phénomènes douloureux.
- Rééducation immédiate. 1ier lever et Marche en présence du kinésithérapeute le soir de l’intervention.
- Marche avec un appui complet sans attelle. Démarrage des Exercices d’auto-rééducation.
- Pour contrôler le risque de phlébite qui accompagne ces interventions, le port de bas de contention et un traitement préventif {anticoagulants) vous seront prescrit pendant 1 mois.
- Des soins infirmiers au niveau du pansement.
- Glaçage régulier.
- La rééducation sera poursuivie soit en cabinet de ville, soit en centre de rééducation en hospitalisation ou en soin ambulatoire. Ce sont les conditions d’environnement social qui déterminent l’une ou l’autre option. La rééducation est nécessaire pour une période d’environ un mois et demi à deux mois.
- La conduite est possible généralement à 1 mois de l’opération.
- Reprise de l’ensemble des activités à deux mois de l’intervention. La récupération est entre 2 à 6 mois.
- Activités possibles : toutes (randonnées, vélo, jardinage, ski, tennis…) mais les activités en impact (course à pied…) ne sont pas vraiment recommandées.
Le suivi post opératoire.
La consultation avec le chirurgien est prévue à 45 jours de l’intervention avec un contrôle radio, au sixième mois puis à 1 an. Un contrôle radiographique permet de surveiller l’usure de la prothèse.

Les risques
Comme toutes les interventions, le risque 0 n’existe pas.
Des complications communes à toute la chirurgie.
Vous devez rester vigilant à certains signes qui doivent vous alerter et pour lesquels vous devez joindre en urgence votre médecin généraliste et le secrétariat du chirurgien.
- Problèmes de cicatrisation (chéloïdes, désunion cutanée, écoulement).
- Hématome important.
- Une phlébite (obstruction de vaisseaux sanguins par des caillots) avec des risques d’embolies pulmonaires, cette complication est peu fréquente car la mobilisation et la marche avec appui total est immédiat.
- Une infection de la zone opératoire qui peut amener une ré-intervention pour lavage et drainage du site opératoire avec un traitement antibiotique adapté et prolongé. C’est la complication la plus redoutée mais elle est rare grâce aux précautions mises en œuvre par le médecin et les différentes équipes médicales et infirmiers autour de cette intervention.
Des complications plus spécifiques de la prothèse de genou.
- La raideur : La flexion moyenne attendue est 110°, on peut avoir plus ou moins. La raideur est due aux adhérences post-opératoires (ça va coller) mais aussi à la douleur qui limite la rééducation. Elle peut être également liée à votre raideur pré-opératoire, avec vos muscles et tendons qui restent rétractés. La raideur peut concerner la flexion et l’extension (c’est le fameux flessum). En cas de flexion inférieure à 90°, il est possible avant le 3ème mois post opératoire de repasser au bloc opératoire et de réaliser une mobilisation sous anesthésie générale mais les adhérences peuvent récidiver.
- Le syndrome neuro-algo-dystrophique : Responsable d’œdème, de douleurs intenses anormalement exagérées, de raideur et d’inflammation. Cette pathologie mal expliquée est responsable de mauvais résultats fonctionnels. Soit
- « Douleur sans cause »: syndrome connu, sans réelle explication.
- Une atteinte neurologique : Il peut y avoir autour de la cicatrice des lésions des petites nerfs sensitifs superficiels. Une petite zone d’insensibilité peut exister, qui le plus souvent disparait avec le temps.
- Usure et Descellement : (Elle peut s’user et se desceller). La durée de vie de la prothèse est de près de 20 ans selon les études. Cette durée de vie va dépendre de votre hygiène de vie, de votre activité physique, de votre poids.
