La prothèse totale de hanche
Technique chirurgicale antérieure mini invasive AMIS
De quoi s’agit’il ?
Les examens réalisés montrent que les douleurs au niveau de la hanche correspondent à une destruction articulaire. Dans la mesure où le traitement médical est inefficace que la douleur devient invalidante et le handicap important, la solution va passer par la chirurgie avec la mise en place d’une prothèse totale de hanche.
L’objectif de la chirurgie est de retrouver une hanche mobile, stable et indolore pour une reprise de votre autonomie.
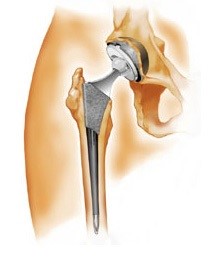
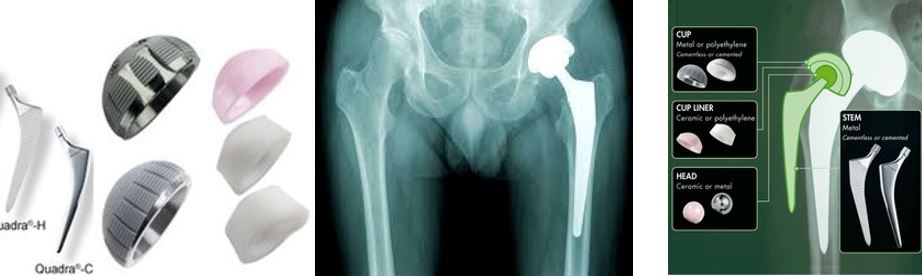
Les implants
La prothèse est constituée de 4 pièces distinctes :
- La tige fémorale en alliage de titane implantée dans le fémur,
- Un cotyle en alliage de titane qui s’implante dans le bassin,
- Une tête fémorale en céramique qui s’encastre sur la tige fémorale
- Un insert en céramique placé dans le cotyle.
La tête et l’insert du cotyle constituent le couple de frottement qui en s’articulant vont redonner le mouvement à la hanche tout en préservant la stabilité de l’articulation dans des mouvements extrêmes.
Le scellement de la prothèse sur l’os est sans ciment , l’os se soude à la prothèse en l’espace de quelques mois. Cette ostéo-intégration s’effectuera en 3 mois.

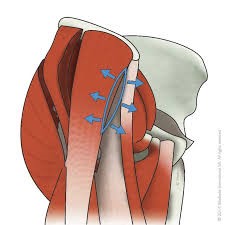
La voie d'abord - La technique chirurgicale mini-invasive AMIS Anterior Minimally Invasive Surgery
Afin de positionner les implants dans l’os, il faut accéder à la hanche. On appelle cela la voie d’abord chirurgicale.
Votre chirurgien utilise la voie d’abord antérieure mini invasive de HUETER .
- La voie d’abord antérieure est conservatrice parfaitement anatomique respectant tous les plans musculaires.On accède à la hanche sans sectionner les muscles. Elle passe entre le muscle tenseur du Fascia lata (TFL) et le Sartorius, puis en dehors du muscle droit antérieur et du Psoas pour arriver à la hanche.
L’incision cutanée réduite et la préservation des muscles et tendons permettent de maintenir la stabilité de la hanche ce qui diminue fortement le risque de luxation et les risques de boiterie.
- Elle est atraumatique ce qui est fondamentale pour une récupération rapide. L’incidence des complications est réduite en comparaison des techniques conventionnelles.
La chirurgie est réalisée au bloc opératoire sous anesthésie générale ou rachianesthésie et dure 1H à 2 H. Elle se pratique en décubitus dorsal (patient sur le dos), à l’aide d’une table spéciale (table orthopédique).
L’hospitalisation, en dehors de toute contre-indication liée à votre état général, est en principe de 1 à 2 nuits maximum.

La préparation opératoire
- La Consultation.
Le chirurgien a évalué votre douleur et votre gêne fonctionnelle.
Il vous informe oralement de la nécessité de cette intervention chirurgicale et de son bénéfice, des détails de l’intervention, de la technique opératoire et des risques opératoires. Il vous détaille le parcours de soins dont vous allez bénéficier et les recommandations à suivre tout au long du programme.
Avant le remplacement total de votre hanche, Il vous prescrit différents examens pour juger de votre condition et garantir qu’il n’y a aucun facteur pouvant interférer avec votre opération.
Les principaux :
– Un bilan sanguin
– Une consultation avec votre chirurgien-dentiste afin d’éliminer un foyer bactérien dentaire susceptible d’entraîner le passage d’un germe dans le sang et sa fixation sur la prothèse.
– Une consultation avec l’anesthésie.
– Une consultation cardiologique avec un électrocardiogramme demandé après 50 ans.
– Un examen cytobactériologique des urines, non systématique.
-Des séances de rééducation avant l’intervention peuvent être prescrites si il est nécessaire de vous préparer à la chirurgie et d’organiser la rééducation post-opératoire dans un cabinet de ville après l’hospitalisation.
L’arrêt du tabac et la perte du poids en cas de surpoids vous seront demandés si nécessaire.
- L’hospitalisation
Elle se fait la veille de votre intervention. vous devez avoir :
– vos cannes anglaises
– vos bas de contentions
– la bétadine pour le shampoing et la douche à faire la veille et le jour de l’intervention.
– votre dossier administratif complet à remettre au service d’admission.
– votre dossier médical complet pour le remettre dans le service d’hospitalisation.
Afin de faciliter votre préparation à l’intervention et votre séjour en hospitalisation, une check-list des prescriptions médicales et des recommandations vous est remise le jour de la programmation de l’intervention

Les suites post-opératoires
- Des traitements antalgiques sont prescrits en fonction de votre douleur.
- Le Glaçage de la zone opératoire est fortement conseillé.
- L’anticoagulation préventive pendant 1 mois et les bas de contention sont mis en place en post-opératoire pour limiter le risque de phlébite et d’embolie pulmonaire.
- Le pansement est changé par l’infirmière tous les 2 jours.
- Une réhabilitation rapide : La réhabilitation peut généralement commencer le jour même de l’opération, en accord avec votre médecin. Se lever et marcher en appui complet avec des cannes peut commencer immédiatement le soir de l’intervention en présence du Kinésithérapeute.
- La conduite sera autorisée en général après 2 à 3 semaines de convalescence en fonction de votre condition générale et si vous êtes capable d’entrer et de sortir de votre voiture si vous avez un bon contrôle de votre jambe.
- L’arrêt de travail sera de 1 à 3 mois. Sa durée sera en fonction de votre activité professionnelle.
La reprise d’activité sportive. Elle est progressive et en accord avec votre chirurgien.
Vélo et natation : à partir du 1er mois
Golf : à partir du 3ème mois et marche de randonnée entre 3 et 6 mois.
Les sports à éviter : tennis en simple, football, course à pied.
Le suivi post-opératoire
La consultation avec le chirurgien est prévue à 45 jours de l’intervention avec un contrôle radio, au sixième mois puis tous les ans ou les 2 ans. Un contrôle radiographique permet de surveiller l’usure de la prothèse.
Les risques
Durant l’intervention :
- Une fracture osseuse lors de la mise en place d’un des implants généralement la prothèse fémorale ; cette complication peut amener la nécessité d’une ostéosynthèse le plus souvent un cerclage métallique.
- Une atteinte nerveuse exceptionnelle par la voie antérieure concernant surtout le nerf fémoro-cutané, les signes sont des fourmillements sur la face antérieure de la cuisse généralement régressive en quelques semaines.
- Une blessure artérielle exceptionnelle par la voie antérieure ou l’incision cutanée est réduite et les Muscles sont préservés.
Après l’opération :
Des complications communes à toute la chirurgie :
- Problèmes de cicatrisation (chéloïdes, désunion cutanée).
- Hématomes.
-
Une phlébite (obstruction de vaisseaux sanguins par des caillots) avec des risques d’embolies pulmonaires, cette complication est peu fréquente par la voie antérieure car la mobilisation et la marche avec appui total est immédiat.
-
Une infection de la zone opératoire qui peut amener une ré-intervention pour lavage et drainage du site opératoire avec un traitement antibiotique adapté et prolongé.C’est la complication la plus redoutée mais elle est rare grâce aux précautions mises en œuvre par le médecin et les différentes équipes médicales et infirmiers autour de cette intervention.
Des complications plus spécifiques d’une prothèse de hanche :
-
La luxation extrêmement rare après une chirurgie par voie antérieure. Seule l’hyperextension couplée à la rotation externe est interdite mais ce mouvement est peu réalisé dans la vie quotidienne.
-
Le descellement des éléments prothétiques qui va nécessiter la remise en place d’une nouvelle prothèse.
-
Une infection de la prothèse amenant à changer la prothèse en deux temps an l’associant à un traitement antibiotique prolongé et adapté. Lorsqu’on est porteur d’une prothèse de hanche, une hygiène de vie rigoureuse est nécessaire. Toute infection (dentaire, ORL digestive, urinaire) nécessite une prise en charge médicale urgente.
La pose d’une prothèse de Hanche est une chirurgie de confort, ce n’est pas une urgence. La programmation de l’intervention est donc une démarche personnelle. Vous devez y réfléchir, en parler avec votre médecin généraliste, et avoir toutes les informations pour bien vous préparer à l’intervention.
