Le pied plat
De quoi s’agit-il ?
C’est l’affaissement puis la disparition de la concavité de la voûte plantaire jusqu’à une forme extrême ou le pied repose dans sa totalité au sol.
Il s’accompagne le plus souvent d’une déviation de l’arrière-pied, dont le talon s’incline vers l’extérieur (« en valgus ») et a aussi un retentissement sur l’avant-pied. La modification de l’anatomie aboutit à une souffrance tendineuse du jambier postérieur et des différents ligaments internes, et par ailleurs va entraîner une surcharge au niveau des rayons internes du pied qui pourront faciliter l’apparition ou l’aggravation d’un hallux valgus.
A long terme les conséquences d’un pied plat peuvent devenir douloureuses et invalidantes

Les causes
De nombreux pieds plats apparaissent dès l’enfance, mais ils peuvent aussi apparaître suite à des causes secondaires le plus souvent liées à des phénomènes dégénératifs, traumatiques, métaboliques ou neurologiques.
Enfin il peut être le résultat d’une adaptation à des anomalies de membres inférieurs ou un déséquilibre du fonctionnement des muscles qui assurent l’équilibre de l’arrière pied dans le plan frontal.

Le diagnostic
Le diagnostic est porté soit du fait de la présence de phénomènes douloureux sur la face interne ou externe de la cheville soit à l’occasion d’une pathologie de l’avant-pied.
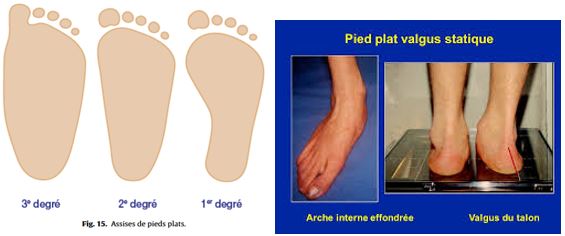
L’examen du pied va retrouver l’affaissement de cette voûte plantaire avec une augmentation de l’empreinte plantaire au sol.
Des examens complémentaires seront nécessaires Afin de vérifier ce pied plat est toujours réductible et de connaître l’atteinte ligamentaire associée.
la radiographie en charge de face et de profil va montrer l’affaissement de la voûte plantaire et les déformations articulaires et permettre de mesurer l’axe de déviation éventuelle de l’arrière-pied.
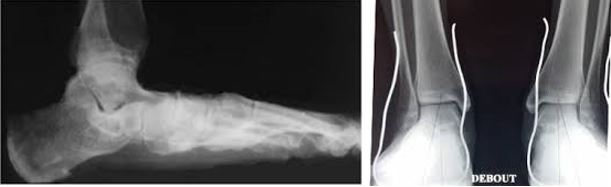
L’IRM va analyser l’état ligamentaire et tendineux.
Le scanner va rechercher une dégradation arthrosique ou une anomalie osseuse ou articulaire.
En absence de traitement, les déformations ont tendance à s’aggraver avec une souffrance des tendons et des ligaments.
Le traitement
Traitement médical repose sur des semelles orthopédiques et une rééducation visant à renforcer le muscle jambier postérieur.
Traitement chirurgical différentes techniques peuvent être proposées en fonction de la gravité et de l’âge du patient.
L’Arthrorise, consiste à la mise en place d’une sorte de cale entre le talus et le calcanéum visant à repositionner ce dernier en dessous du talus.
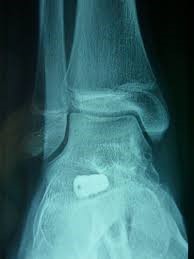
Les ostéotomies avec soit une translation de la partie postérieure du calcanéum en dedans soit un allongement du calcanéum (technique d’Evans).
Les arthrodèses consistent dans un blocage de l’arrière pied soit entre le talus et le calcanéum qui peut être associé un blocage entre le talus et l’os naviculaire. Des gestes tendineux ou ligamentaire peuvent être associé selon les lésions présentes.
Les suites opératoires
Les suites opératoires dépendent avant tout du type d’opération proposée qui varie selon chaque cas. Il n’y a pas de place pour la chirurgie ambulatoire dans ce contexte.
- L’hospitalisation est en général de 24 heures.
- Une résine ou une botte amovible sans appui est obligatoire dès la sortie de la clinique.
- Un traitement anticoagulant est obligatoire les 2 premiers mois avec contrôle du taux des plaquettes sanguines régulièrement.
- Un traitement antalgique est prescrit.
- La réfection du pansement se fait tous les 2 ou 3 jours par une infirmière à domicile durant 2 semaines environ.
- Le repos strict avec surélévation du membre opéré ainsi que le glaçage de la zone, attelle ouverte, plusieurs fois par jour sont nécessaires les 15 jours suivant l’intervention afin d’améliorer la cicatrisation cutanée et d’éviter l’apparition d’un hématome post opératoire.
- La 1ere consultation a lieu autour du 45ème jour pour autoriser la reprise de l’appui, vérifier l’absence de douleur et la bonne consolidation osseuse sur une radiographie de contrôle.
Un appui partiel peut être autorisé dès la 4e voire 5e semaine selon les cas, progressif jusqu’au 60ème jour avec la botte
- L’ablation de la botte et la reprise d’un chaussage traditionnel avec déroulement du pas sous couvert des cannes anglaises sont en général autorisées à ce moment. Elles peuvent être abandonnées autour de 2 mois à 2 mois 1/2 avec reprise de la conduite automobile.
- Des séances de drainages lymphatiques sont souvent nécessaires à ce stade avec de plus les moyens habituels de contention pour lutter contre l’œdème.
- Une 2e consultation a lieu autour du 4e mois pour vérifier la consolidation osseuse, la progression de la récupération fonctionnelle.
L’arrêt de travail habituel est compris entre 3 et 6 mois en fonction de l’activité professionnelle.
Les risques
« Le risque zéro n’existe pas ». Vous devez en avoir conscience et mettre en balance les risques avec le bénéfice attendu d’une intervention .
- Les échecs la chirurgie de l’arrière pied est une chirurgie aux suites longues où la correction n’est pas toujours complète et où des douleurs peuvent persister et il peut être nécessaire de porter des orthèses plantaires (semelles)
- L’algo neuro dystrophie ou syndrome douloureux régional complexe .De façon aléatoire et imprévisible, des phénomènes douloureux peuvent persister et/ou se renforcer. Ces phénomènes douloureux peuvent s’installer dans le temps .Ce syndrome peut évoluer sur de nombreux mois (en moyenne 18 à 24 mois selon les études), et laisser parfois persister des séquelles trophiques ou articulaires définitives.
- Des séquelles douloureuses chroniques permanentes locales et/ou à distance du foyer opératoire peuvent également survenir :
- Des douleurs neuropathiques périphériques : d’origine nerveuse, leurs causes sont variables et le plus souvent elles ne sont pas liées au geste chirurgical lui-même.
- Une infection malgré toutes les précautions de désinfection et de préparation cutanée, nécessitant la mise en place d’antibiotiques, et parfois des réinterventions chirurgicales.
- Des troubles cicatriciels,. On peut retrouver un retard ou un trouble de cicatrisation avec une désunion, une nécrose cutanée ou une cicatrice disgracieuse. Une pathologie générale telle le diabète peut les favoriser.
- Des complications régionales hémorragie, hématome, parésie, paralysie, insensibilité. Les plus fréquentes dans la chirurgie du pied plat sont les lésions du nerf sural avec des modifications de la sensibilité d’une zone du pied : anesthésie ou augmentation de la sensibilité devenant douloureuse). Dans certains cas, il peut être nécessaire de réintervenir.
- Démontage et bris de matériel .
- La phlébite malgré la mise en place d’un traitement anticoagulant.
- Les complications liées au tabac au niveau des cicatrices opératoires et de la consolidation osseuse. L’arrêt complet du tabac est recommandé 6 semaines avant l’opération et 6 semaines après.
Les mauvaises consolidations ou absence de consolidation osseuse consolidation en mauvaise position (cal vicieux). Une nouvelle intervention chirurgicale permettant la consolidation osseuse est possible et parfois nécessaire.
